05.05.2020
La catatonie périodique
MAJ : Juin 2016
La catatonie périodique, telle que définie par l'école WKL, ne correspond pas à une forme récurrente de catatonie définie par la CIM ou le DSM. Elle ne correspond pas plus à la catatonie périodique de Gjessing avec laquelle l'homonymie prête systématiquement à confusion dans la littérature.
Au sens de WKL, il s'agit d'une schizophrénie non systématisée : "schizophrénie" pour dire que ce phénotype s'accompagne de symptômes résiduels et "non-systématisé" doit être compris au sens neurologique du terme, c.à.d. n'atteignant pas un système neurologique spécifique. Dans cette classification, le terme de "catatonie" signifie que l'atteinte prédomine sur la psychomotricité, et que celle-ci n'est pas seulement altérée sur le plan quantitatif, mais aussi qualitatif.
Elle se présente sous la forme d'épisodes pouvant être hyper ou hypo-kinétiques (forme de bipolarité), entrecoupés de périodes de rémission. Ces périodes de rémission peuvent être quasi complètes au début, mais avec la répétition des épisodes, les symptômes résiduels deviennent de plus en plus marqués. On parle de forme rémittente-progressive. C'est la forme la plus chargée en hérédité, qui est de type dominante à pénétrance incomplète.
Loin d'être rare, cette forme correspond à 7 à 10% des patients hospitalisés pour psychose endogène.
05.05.2020
Historique
Sans doute y avait-il quelques cas de catatonie périodique dans la folie à double forme décrite en 1854 par Jules Baillarger, ou la folie circulaire de Jean-Pierre Falret. Mais l'acte de naissance du terme de catatonie en 1874 par Kahlbaum est aussi la première description de cas de catatonie périodique, même si le terme n'existait pas encore. Ce tableau restera majoritairement confondu avec les autres formes de catatonie par Kraepelin et ses successeurs. Kleist a décrit la forme inhibée sous l'appellation de catatonie akinétique sans différenciation correcte avec la psychose motrice. C'est Leonhard qui l'isolera véritablement grâce à son principe d'agrégation familiale, et qui démontrera la charge héréditaire importante du trouble.
Le terme de catatonie périodique a aussi été utilisé par Gjessing pour décrire ce que Leonhard range dans les psychoses motrices. La forme de Gjessing ayant comme particularité d'être à récidives fréquentes, survenant à un rythme régulier et hormonosensible (cf. psychose motrice). Celle-ci n'a rien à voir avec son homonyme WKL quant à son pronostic, son étiologie et son traitement. Mais il faut reconnaitre que historiquement la différenciation entre psychose motrice et catatonie périodique a été un affinement tardif de la classification de WKL (cf. plus haut).
05.05.2020
Clinique
Le phénotype évolue de façon rémittente progressive.
Si psychose ou trouble de l'humeur peuvent sembler dominer le tableau pour un esprit formé au DSM ou à la CIM, ces éléments sont aspécifiques. La symptomatologie psychomotrice est la seule constante de ce trouble. Si des éléments dépressifs ou dysthymiques semblent fréquemment précéder les premiers accès de catatonie périodique voire paraissent n'en constituer que la seule manifestation c'est que les symptômes psychomoteurs sont restés discrets (chez un apparenté des patients).
- Pôle excité ou hyperkinétique
L'excitation a un caractère impulsif : le patient court dans la salle sans raison, bouscule les autres patients, s'élance sur son lit, pousse des sons inarticulés... Les mouvements sont parakinétiques : les mouvements sont heurtés, maladroits, bizarres, la mimique est grimaçante. Cette excitation a un caractère fréquemment répétitif (itérations, stéréotypies) : le patient tape contre le mur, ouvre les portes de toutes les chambres, répète toujours le même son de manière stéréotypée. La mixité au sens strict est une caractéristique classique de la catatonie périodique: dans un tableau dominé par l'hyperkinésie, le visage ou le regard peuvent paraitre étrangement figés.
L'humeur est souvent anxieuse, et le patient est rarement enjoué, mais le plus souvent irrité. Les idées de référence et les hallucinations sont inconstantes. Le discours peut sembler incohérent, le patient s'exprimant par bribes de phrases à la structure souvent simplifiée voire agrammatique. - Pôle inhibé ou akinétique
Le patient ne bouge pas. Il prend souvent des postures étranges. S'il s'agit d'une forme "hypotonique", il se laisse faire passivement. Dans le cas d'une forme "hypertonique", le patient présente un négativisme psychomoteur, c.à.d. un comportement négativiste qui ne peut être expliqué par un délire, une forte inhibition de la pensée ou une émotion excessive. Il se traduit par une rétiscence, un gegenhalten, mais le signe le plus en faveur est la démonstration d'une ambitendance psychomotrice illustrant le fait que la volonté du patient est antagonisée par le négativisme. Le négativisme peut s'étendre au comportement et devenir actif. Souvent il existe également une catalepsie avec un maintien des postures imposées. Un mutisme s'observe occasionnellement. Si une symptomatologie clairement catatonique est fréquente, elle reste néanmoins souvent fugace. Des rituels identiques à ceux observés dans la catatonie maniérée peuvent être présents dans cette phase, mais ils ne sont en règle générale jamais à l'avant du tableau.
Une des caractéristiques de la catatonie périodique est toujours la mixité au sein même de la psychomotricité, avec des parties du corps excitées, et d'autres inhibées : alors que le corps est immobile, on observe des itérations ou des stéréotypies d'un membre ou une nervosité parakinétique de la mimique.
L'humeur a souvent une coloration anxieuse, plus que dépressive, et le patient peut présenter des idées de référence et des hallucinations. La pensée apparait souvent appauvrie. A noter que le tableau clinique de dépression anergique peut s'observer dans ces formes, principalement en début d'évolution. Le diagnostic différentiel avec la PMD est dans ce cas extrêmement délicat en l'absence d'autres épisodes. - Symptômes résiduels
Le déficit est en règle générale limité après les premières attaques. Les phases akinétiques mènent plus rapidement à l'accumulation de symptômes résiduels que les phases excitées.
Lorsque le déficit est léger, le patient semble avoir perdu de son allant, manque d'initiative, ses affects semblent superficiels, la pensée est un peu appauvrie et les mouvements prennent un aspect heurté. Le "syndrome déficitaire pur" de Huber qui s'accompagne d'un déficit marqué des fonctions exécutives comprend ce concept, sans lui être équivalent (trop inclusif). Avec la répétition des épisodes, le déficit s'aggrave, le patient présente alors plus une aboulie qu'une apathie généralement. Il semble indifférent, sans initiative parfois au point de devenir incurique, sa pensée est appauvrie au point qu'il peut cesser de répondre aux questions. Il existe souvent une irritabilité qui peut donner l'impression d'un négativisme : le patient peut être hostile en rejetant ou insultant ceux qui s'occupent de lui. Il peut même devenir violent lorsqu'il est approché.
En moyenne au bout de 3 épisodes l'aboulie est suffisamment sévère pour rendre difficile le maintien d'un emploi (EGF à ~50).
Malgré cet état déficitaire, quelques patients présentent une agitation parakinétique d'une autre partie du corps et particulièrement du visage qui prend un aspect grimaçant. Dans ce cas, les parakinésies se différencient des dyskinésies tardives induites par les neuroleptiques car elles intéressent aussi, voire même surtout, la partie haute du visage, ce que ne font jamais les secondes. Enfin certains patients peuvent prendre des décisions impulsives en quittant brusquement la salle d'examen ou en répondant sans réfléchir, généralement à côté de la question (Vorbeireden).
Il n'y a en règle générale pas de symptomatologie psychotique persistant dans l'intervalle libre. Parfois le patient peut décrire des phénomènes psychotiques rares et brefs, éventuellement anxiogènes, mais une symptomatologie psychotique ou thymique floride ne s'observe jamais hors des épisodes.
A noter enfin que certains patients peuvent présenter un abus quasi compulsif de substances, principalement alcool et tabac et / ou des pseudo TOC (cf. schizo-TOC)
Les phases d'excitation s'estompent en général en quelques semaines voire mois. Les phases d'inhibition par contre peuvent persister des mois voire des années. Il y a souvent de longues périodes de rémission entre chaque attaque et il n'est pas exceptionnel qu'un individu ne présente qu'une seule poussée dans toute sa vie. Dans les formes graves, heureusement rares, excitation et inhibition peuvent alterner sans réels intervalles "libres" menant à l'accumulation rapide de symptômes résiduels persistants.
05.05.2020
Diagnostics différentiels
La différence avec une psychose motrice est parfois difficile à établir. Le diagnostic différentiel se fait au cours de l'épisode sur :
- Une mixité au sens strict, c.à.d. la présence d'un mélange entre excitation et inhibition qui restent toujours séparés dans la psychose motrice.
- Une distorsion parakinétique de la motricité, absente dans la psychose motrice.
- Le caractère impulsif de l'excitation dans la catatonie périodique, qu'on ne retrouve pas dans les psychoses motrices.
- La présence d'un négativisme psychomoteur strict (présence d'une ambitendance), est inconstante mais signe en revanche une catatonie périodique.
L'évolution permet en règle générale de trancher aisément entre ces deux diagnostics. La présence d'un apparenté présentant une catatonie périodique devrait inciter à retenir préférentiellement ce diagnostic.
On peut observer des phases de stupeur perplexe et d'excitation confuse, comme dans la psychose confusionnelle ou la PMD ainsi que des traits de paraphrénie affective et de cataphasie. Mais le diagnostic différentiel est en règle aisé avec ces différents troubles même au cours de l'épisode. Le tableau clinique résiduel devrait permettre de trancher dans le cas contraire.
Enfin le diagnostic différentiel avec les catatonies systématisées est parfois difficile en l'absence de données évolutives. La catatonie périodique peut ressembler à toutes ces formes, même sur des périodes assez longues. Seul un tableau avec une véritable proskinésie est rarissime et ne dure jamais.
La symptomatologie clinique résiduelle peut être confondue avec le phénotype d'hébéphrénie bizarre selon G. Stöber. Seule la distorsion parfois discrète de la psychomotricité permet de redresser le diagnostic.
Les parakinésies doivent être différenciées des dyskinésies tardives, du syndrome de Meige (dystonie oromandibulaire associée à un blépharospasme) par leur caractère pseudo-expressif, l'absence d'insight, de gêne, le caractère non répétitif, non stéréotypé et non spastique. Elles doivent aussi être différenciées des mouvements physiologiques : nervosité, mouvements de décontraction au niveau des épaules.
05.05.2020
Proposition de critères (recherche)
Attention, ces critères de recherche ont changés en 2014 (étude connect C3). Merci de vous référer à la version anglaise pour l'instant.
 Cliquez sur le lien ci-contre pour voir l'état actuel des critères diagnostics en anglais. Seuls les membres du CEP peuvent les modifier. Mais vous pouvez réagir soit en nous envoyant un mail, soit en insérant un commentaire.
Cliquez sur le lien ci-contre pour voir l'état actuel des critères diagnostics en anglais. Seuls les membres du CEP peuvent les modifier. Mais vous pouvez réagir soit en nous envoyant un mail, soit en insérant un commentaire.
05.05.2020
Rapport avec les classifications internationales
Les nomenclatures internationales ont défini les catatonies à partir d'une liste de symptômes admettant un grand nombre de combinaisons (cf. critèriologie du DSM5). Il en résulte que les critères sont en fait le plus souvent remplis par des psychoses cycloïdes (principalement motrices). Dans la catatonie périodique, les critères de la CIM ou du DSM pour la catatonie ne sont que rarement remplis, même pour les critères plus souples du DSM5. De fait Leonhard utilise le terme de catatonie dans le même sens que Kahlbaum et Kraepelin avant lui : atteinte de la fonction psychomotrice, c.-à-d. impliquant la volonté et son implémentation motrice. Par rapport à ses prédécesseurs, il rajoute que cette atteinte doit être qualitative et non pas seulement quantitative (les psychoses motrices représentant ce dernier type d'atteinte).
Dans les quelques études multidiagnostiques, les catatonies périodiques se répartissaient entre les diagnostics DSM-III-R de trouble bipolaire (20%), trouble schizo-affectif (30%) et schizophrénie (50%). Cette répartition dépendait surtout de la phase durant laquelle les patients étaient observés. A noter que 50% répondent en début d'évolution à notre définition de bouffée délirante aiguë.
Mais le spectre des symptômes que peuvent présenter ces patients est vaste avec autant de diagnostics possibles :
- Trouble affectif uni ou bipolaire.
- Trouble anxieux, surtout phobie sociale qui est en fait une forme de négativisme.
- Trouble de la personnalité, surtout avec une composante d'impulsivité.
- Trouble obsessionnels-compulsifs (pseudo-TOC ou schizo-TOC).
- Trouble addictif : l'alcoolisme peut s'observer chez les patients eux-mêmes, mais aussi leurs apparentés souvent assorti d'une incapacité à poursuivre leur emploi.
05.05.2020
Terrain
La pathologie débute en moyenne à 24 ans, mais les écarts sont très importants avec des formes de l'enfant (plus jeune âge observé 7 ans) et des formes du sujet âgé. Elle touche les deux sexes à l'identique.
Il s'agit d'un trouble fortement héréditaire puisque 22% des apparentés du premier degré sont touchés, soit un risque morbide cumulatif de 26% (prise en compte de l'effet de l'âge). Si on inclut les apparentés présentant une atteinte de la psychomotricité, la proportion des apparentés du premier degré qui est atteinte est de 36%. L'hérédité serait de type dominante à pénétrance incomplète. Les chromosomes 15q et 22q avaient été présentis lors des premières études d'association. Mais l'étude de multiples gènes en 15q s'est révélée négative. La méthode des SNPs a mis en évidence 4 loci très fortement associés, en cours d'exploration. On a rapporté un phénomène d'anticipation, les enfants déclarant la pathologie parfois avant même leurs parents.
En revanche, on ne retrouve pas plus d'effet de saisonnalité des naissances, d'infections durant la grossesse, de problèmes périnataux etc... chez ces patients par rapport à une population normale.
05.05.2020
Pronostic
La catatonie périodique ne progresse que rarement vers des états déficitaires prononcés. La plupart du temps elle se manifeste par une apathie. Le pronostic de la catatonie périodique est donc intermédiaire tant que les poussées ne s'accumulent pas (EGF = 60 ± 20). Arstrup aurait même observé une régression des symptômes résiduels avec le temps dès lors que n'apparaissent pas de nouvelles phases d'exacerbations (il faut + de 10 ans).
05.05.2020
Traitement
Traitement d'attaque
Les neuroleptiques / antipsychotiques sont souvent incontournables que ce soit pour traiter l'agitation, l'anxiété, la psychose, l'exaltation de même que l'inhibition. A noter que cette forme reste relativement résistante parmi les schizophrénies non systématisées, puisque seules 60% sont améliorées sous antipsychotiques de première génération. Ce serait dans ces formes que la CLZ ferait le plus la différence. De bons résultats ont aussi été observés sous OLZ. Les "pines" ou l'ARIPIPRAZOL sont à favoriser tout particulièrement dans les formes akinétiques, même si le risque de syndrome malin ne semble pas significatif. De plus, au long cours, les patients sont facilement "robotisés" sous AP classiques ou RISPERIDONE / PALLIPERIDONE, un effet qui semble pouvoir être dissocié d'une effet extrapyramidal strict et assez peu sensible aux anticholinergiques.
Les thymorégulateurs permettent souvent une amélioration en add-on d'un neuroleptique même en dehors des manifestations bipolaires ou schizo-affectives au sens CIM/DSM. L'usage veut que la LMT soit privilégiée dans les formes akinétiques et le lithium dans les formes hyperkinétiques. En l'absence d'étude spécifique, les autres anti-épileptiques thymorégulateurs sont potentiellement utilisables en phase d'attaque (cf. recommandation troubles schizo-affectifs).
Les benzodiazépines ont tout leur intérêt dans le traitement adjuvant de l'excitation, d'une anxiété et surtout lors d'une phase catatonique. A noter que la réponse de la symptomatologie catatonique inhibée aux BDZ n'est généralement que partielle et tend à s'épuiser.
Enfin l'ECT reste le traitement de recours quelque soit la symptomatologie (catatonique, thymique, anxieuse, psychotique, pseudo-TOC...). Il faut cependant accepter d'aller jusqu'à 15 séances pour observer une réponse. En dehors des premiers épisodes il est toutefois exceptionnel d'obtenir une rémission add integrum.
Phase de consolidation
Une fois la phase aigue passée, la phase de consolidation est l'occasion d'optimiser la thérapeutique pour réduire les autres symptômes handicapants.
La lutte contre les symptômes déficitaires peut s'envisager dès cette phase. Celle-ci repose le plus souvent sur des antidépresseurs ayant une action noradrénergique (doxepine, IRSNA, tricycliques ...). Les IMAO non sélectifs, irréversibles bien que très efficaces sur l'apathie, sont à utiliser avec précaution et en tout état de cause jamais sans une bonne couverture thymorégulatrice. En effet, à l'inverse de la PMD où ils sont peu inducteurs de switch, ils sont à risque élevé de déclenchement d'une phase hyperkinétique dans la catatonie périodique. Le MODAFINIL est souvent une aide précieuse lorsque l'apathie se manifeste par une hypersomnie (parfois induite par la CLZ). Cependant ce traitement tend à aggraver l'impulsivité et les parakinésies. Le risque de déclenchement d'une phase hyperkinétique ne peut pas être écarté mais semble peu fréquent en pratique clinique. La place du METHYLPHENIDATE reste à établir. Bien qu'il n'existe aucune étude spécifique dans l'état déficitaire de la catatonie périodique, la rTMS haute fréquence sur le cortex dorsolatéral préfrontal gauche semble apporter un bénéfice certain même s'il reste modeste (amélioration moyenne 3pt de PANSS-négative / 6pt à la SAPS). La balance bénéfice / risque est en revanche excellente, la rTMS ayant très peu d'effets secondaires. Enfin, dans les états déficitaires avancés, une prise en charge en hôpital de jour avec ergothérapie et sollicitation des patients pour l'hygiène et l'autonomie sont nécessaires.
La persistance d'une anxiété est parfois difficile à gérer. Les BDZ aident mais sont rarement suffisantes à moyen terme. La PREGABALINE donne de bons résultats, mais généralement perd elle aussi de son efficacité à moyen terme avec l'obligation d'augmenter les doses. Les IRS / IRSNA sont en règle générale pauvrement efficaces. L'adjonction d'un thymorégulateur peut aider. On est souvent amené à recourir à la CYAMEMAZINE, avec son corollaire fréquent d'une sédation importante. Jusqu'à présent les tentatives d'utilisation de BACLOFENE motivées par ses résultats dans certaines formes d'anxiété et la richesse en récepteurs GABA-B de la portion du cortex cingulaire impactée par la pathologie ont été décevantes.
Les pseudo-TOC se traitent par la coprescription d'IRS à doses anti-TOC et de LMT. L'amélioration est en règle générale réelle, mais limitée (cf. page dédiée). L'ECT permet parfois de débloquer la situation. Le rôle possible de la rTMS sur une cible différente de celle de l'apathie reste à préciser.
Traitement d'entretien
Le maintien au long cours d'un antipsychotique reste la règle essentiellement en cas d'impulsivité ou d'anxiété résiduelle. De façon à ne pas aggraver l'apathie, il est recommandé de réduire les doses en particulier lorsqu'il ne s'agit pas d'ARIPIPRAZOL ou de "pines". La forme "action prolongée" de l'OLZ a donné de belles améliorations sur quelques cas. Le rôle réellement protecteur contre les récidives des antipsychotiques n'est pas clair. Il se peut qu'ils ne fassent que masquer de petites rechutes.
Il est possible qu'il en aille différemment pour le lithium. Dans une étude rétrospective sur des troubles bipolaires évoluant défavorablement, 5 patients sur les 7 observés souffraient de catatonie périodique. Tous avaient la même histoire d'une mise sous lithium précoce, une évolution plutôt bénigne tant que lithium était maintenu, et une aggravation rapide comme une sorte de rattrapage lors de l'arrêt évoluant parfois jusqu'à une démence vésanique. La reprise du lithium n'a jamais permis un retour à l'état initial. L'équipe de Würzbourg n'a pour sa part pas constaté de supériorité nette du Li+ par rapport aux autres thymorégulateurs au moins dans les 2 premières années. La reprise des cas strasbourgeois a montré que chez 3 patients, les symptômes restaient importants les 2 premières années de la prescription. Aussi s'il existe une supériorité du Li+, celle-ci pourrait ne se manifester que sur le très long terme. On peut s'interroger sur la possibilité que l'effet protecteur contre la démence du lithium rapporté dans le trouble bipolaire au sens CIM/DSM du terme ne soit pas spécifique à la catatonie périodique. A noter que cet effet est spécifique du lithium et ne s'observe pas avec les autres thymorégulateurs.
L'introduction de lithium aide à réduire le dosage des neuroleptiques, ce qui favorise d'autant l'initiative. Il semble même possible d'arrêter les antipsychotiques et de ne laisser que le lithium dans les cas où l'effet "neuroleptisant" ne se justifie pas étant donné la symptomatologie résiduelle.
La lutte contre l'état déficitaire repose sur les mêmes outils que développés précédemment.
05.05.2020
Hypothèse(s) étio-physiopathologique(s)
Selon Leonhard, la catatonie périodique serait une forme non systématisée de schizophrénie. La raison de ce classement est liée à l'atteinte de plusieurs systèmes et non d'un seul en raison de la polymorphie du tableau clinique. Si cela signifie qu'elle ne correspondrait pas à la dégénérescence d'un système, il n'est pas exclu non plus que l'atteinte reste limitée et Leonhard supposait qu'il s'agissait de l'atteinte d'un système de régulation.
Etiologie
Sur le plan étiologique, la pathologie est incontestablement héritable. Pour autant il n'y a toujours pas de gênes de la pathologie qui aient été décrits. Le chromosome 15q est rapporté comme impliqué dans deux séries (MIM 605419). Mais il a été largement exploré gène par gène sans résultat. Cependant il n'existe pas de pédigrée de grande taille et la pathologie est très probablement polygénique, puisque dans une analyse de liaison plus fine, 4 régions ont été mises en évidence. Contre toute attente les CNV sont plus nombreuses dans les formes à début précoce et sans que cela soit différent avec les catatonies systématisées. En revanche le nombre de CNV est significativement plus important que dans les psychoses cycloïdes. Mais il ne s'agit que d'une charge en CNV, aucune région chromosomique ne semble plus particulièrement affectée.
Physiopathologie
 Si on reprend les symptômes caractéristiques de la pathologie, on aurait facilement pu imaginer l'implication des boucles régulatrices passant par les noyaux gris centraux.
Si on reprend les symptômes caractéristiques de la pathologie, on aurait facilement pu imaginer l'implication des boucles régulatrices passant par les noyaux gris centraux.
Dans une étude en cours c'est pourtant le cortex cingulaire qui semble affecté (Connect C3 - HUS n°2898). Son atteinte même isolée a l'élégance d'expliquer la majorité des symptômes : akinésie, hyperkinésie, catatonie (mutisme akinétique) et parakinésies. Le fait que ces dernières déforment des expressions faciales et qu'elles atteignent préférentiellement le haut du visage est très cohérent avec une implication du cortex moteur cingulaire (Cingulate Motor Area ou CMA). La mixité caractéristique de la phase aigue, initialement interprétée comme une atteinte des boucles régulatrices des noyaux gris centraux, doit être réinterprétée à la lumière de cette démonstration d'une atteinte corticale.
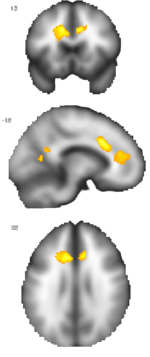
L'observation d'une augmentation du fer paramagnétique au niveau du cortex cingulaire de façon corrélée avec la symptomatologie résiduelle et au nombre d'épisodes plutôt qu'à la durée de la maladie (cf. image ci-contre) suggère une activation macrocytaire (microglie). Benes et coll. a décrit une perte de cellules GABAergiques particulières dans cette région dans ~30% des cas de schizophrénie autopsiées. S'il s'avère que ceux-ci correspondent à des cas de catatonie périodique une hypothèse serait que chaque épisode signe une atteinte encéphalitique auto-immune limitée laissant derrière lui un cingulum modifié. Des haplotypes HLA particuliers pourraient prédisposer à ce dérèglement qui n'apparaitrait qu'après ouverture de la barrière hémato-encéphalique et/ou une activation immunitaire. Cette thèse inflammatoire est en cours d'investigation.
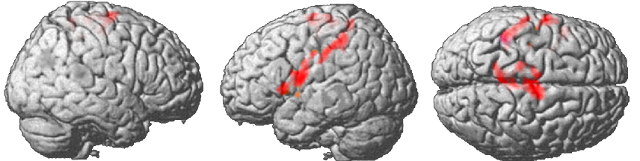
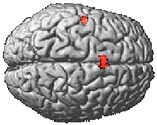 L'idée d'un trouble de la régulation de l'inhibition dans les cortex moteur et prémoteur s'est vue renforcée par une analyse de l'activité fonctionnelle réalisée dans la même étude (Connect C3 - HUS n°2898). Des patients souffrants de catatonie périodique étaient comparés non seulement à des témoins, mais aussi à d'autres patients souffrants d'une autre psychose (une cataphasie) et donc aussi traités par antipsychotiques. Plutôt que d'observer une réduction de l'activité de ces cortex, c'est bien une augmentation qui a été observée (en rouge sur l'image ci-après). Une étude réalisée à l'Université de Berne ayant probablement inclus une majorité de patients souffrants de catatonie périodique a retrouvé un résultat très proche (image ci-contre).
L'idée d'un trouble de la régulation de l'inhibition dans les cortex moteur et prémoteur s'est vue renforcée par une analyse de l'activité fonctionnelle réalisée dans la même étude (Connect C3 - HUS n°2898). Des patients souffrants de catatonie périodique étaient comparés non seulement à des témoins, mais aussi à d'autres patients souffrants d'une autre psychose (une cataphasie) et donc aussi traités par antipsychotiques. Plutôt que d'observer une réduction de l'activité de ces cortex, c'est bien une augmentation qui a été observée (en rouge sur l'image ci-après). Une étude réalisée à l'Université de Berne ayant probablement inclus une majorité de patients souffrants de catatonie périodique a retrouvé un résultat très proche (image ci-contre).
05.05.2020
Références
Textes de référence
- Extrait de "Classification des psychoses endogènes", ed. 2015. en cours. traduit de "Aufteilung der endogenen Psychosen", ed. 2004. p. 109-118 (cf. version allemande). A aussi été traduit en anglais "Classification of endogeneous psychosis", ed. 1999. p. 104-112 (cf. version anglaise) ainsi qu'en espagnol "Clasificación de las psicosis endógenas", ed. 1999. (cf. version espagnole) (cf. livre).
- Extrait de "Diagnostic différentiel des psychoses endogènes", ed. 2014. p. 40-42. Traduit de "Differenzierte Diagnostik der endogenen Psychosen", ed. 1991. p. 30-31 (cf. version allemande) (cf. livre).
- Extrait de "35 psychoses", ed. 2009. p. 139-148 (cf. livre).
- Symposium WKL Strasbourg du 20-11-15 "Periodic catatonia and the different forms of systematic catatonia".
Sélection d'articles
- Pfuhlmann B, Berna F, de Billy C, Arcay H, Gawlik M, Roth J, et al. Catatonia disorder and WKL-periodic catatonia phenotype: struggling with (in)commensurability. INHN. 2020. p. 1–13.
- Foucher JR, de Billy C, Schorr B, Vercueil L, Obrecht A, Mainberger O, Clauss JME, Weibel S, Elowe J, Bregeon E, Doligez N, Dormegny-Jeanjean LC, Berna F. Les parakinésies: phénoménologie des mouvements anormaux intrinsèques aux psychoses endogènes. Ann. Med. Psychol. (Paris). 2022; 180:588-59 (doi) (supplément)
- Foucher JR, Zhang YF, Roser MM, Lamy J, De Sousa PL, Weibel S, Vidailhet P, Mainberger O, Berna F. (2018) A Double Dissociation Between Two Psychotic Phenotypes: Periodic Catatonia and Cataphasia. Progress in Neuropsychopharmacology and Biological Psychiatry (article, supplement1, supplement2) (doi) (Présentation vidéo en anglais)
- Foucher JR, Jeanjean LC, de Billy CC, Pfuhlmann B, Clauss JME, Obrecht A, Mainberger O, Vernet R, Arcay H, Schorr B, Weibel S, Walther S, van Harten PN, Waddington JL, Cuesta MJ, Peralta V, Dupin L, Sambataro F, Morrens M, Kubera KM, Pieters LE, Stegmayer K, Strik W, Wolf RC, Jabs BE, Ams M, Garcia C, Hanke M, Elowe J, Bartsch A, Berna F, Hirjak D. The polysemous concepts of psychomotricity and catatonia A European multi-consensus perspective. European Neuropsychopharmacology. 2022; 56(3):60-73. (supplément).
- Roser MM "Etude de la catatonie périodique en IRM multiparamétrique" Mémoire de Master M2, 25-05-2016.
- Roser MM "La catatonie périodique : Une étude exploratoire en IRM quantitative multiparamétrique" Thèse de médecine, soutenue à Strasbourg le 30-10-2017.
- Stöber G, Saar K, Rüschendorf F, Meyer J, Nürnberg G, Jatzke S, Jatzke S, Franzek E, Reis A, Lesch KP, Wienker TF, Beckmann H. Splitting schizophrenia: periodic catatonia-susceptibility locus on chromosome 15q15. Am J Hum Genet. 2000;67(5):1201–7.
- Walther S, Schäppi L, Federspiel A, Bohlhalter S, Wiest R, Strik W, Stegmayer K. Resting-State Hyperperfusion of the Supplementary Motor Area in Catatonia. Schizophr Bull. 2017;43(5):972–81.

